着床前診断とは
着床前診断とは、採卵によって得られた胚の染色体について、体外受精・顕微授精で胚を子宮に戻す前に染色体の数の過不足がないかを調べる検査です。
胚の細胞を生検し、染色体分析・遺伝子解読を行い、あらためて変異を検査し、生存率の高い胚を選別することにより、着床率の向上や流産率の低下などの改善が期待できます。
遺伝性疾患の非保因者の受精卵の染色体の数的異常を検出するときに使用することもあります。
PGT-Aの対象
| ①女性の高齢化 |
| ②反復流産 |
| ③着床障害 |
| ④重度の男性不妊 |
| ⑤卵巣機能低下 |
| ⑥抗癌剤や放射線療法などの癌治療後 |
| ⑦染色体異常の妊娠の既住 |
着床前診断
PGT
preimplantation genetic testing
着床前診断を全てPGT(preimplantation genetic testing)と呼んでいます。
検査の種類として、
| PGT-SR(PGT for structural rearrangements) :着床前染色体構造異常検査 |
| 習慣性流産、染色体構造異常の方が対象で、染色体の構造異常を検査し移植後の流産防止に努めます。 |
| PGT-M(PGT for monogenic) :着床前単一遺伝子欠損検査 |
| 遺伝病を調べる検査で、特定の遺伝性疾患を持つお子様が生まれる可能性があるご夫婦が対象となり、疾患が発症しない胚かどうかを調べます。 |
| PGT-A(PGT for aneuploidy) :着床前染色体異数性検査 |
| 胚の染色体の数を検査し、過不足がある胚を異数性胚と呼び、反復ART不成功や流産の原因となります。 |
今回はPGT-Aについて書いていきます。
PGT-Aの検査内容
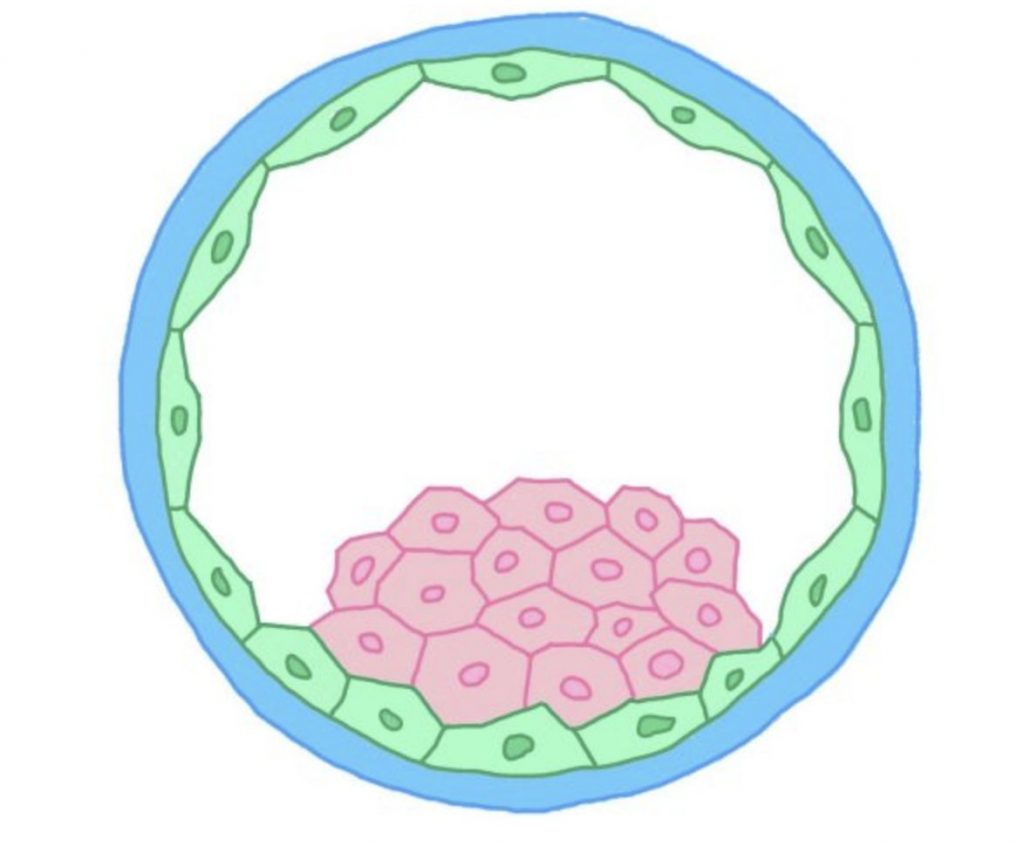 ピンク:内細胞塊(胎児になる細胞)
ピンク:内細胞塊(胎児になる細胞)
受精卵内の白:栄養芽細胞(胎児になる細胞)
まず、採卵し、「体外受精」「顕微授精」を行います。
受精卵が受精して5日目以降の胚盤胞期まで育てます。
胚盤胞の胎盤となる部分の細胞(栄養芽細胞=TE細胞)を生検で3〜10個ほど採取します。
なぜ胚盤胞の
栄養芽細胞を使用するのか?
胚盤胞の栄養芽細胞を使用する理由は、
| ①解析する細胞数(DNA量)が多くなる |
| ②3日目の分割胚と比較するとモザイク率は低くなる(3日目の胚は半分と言われています) |
| ③生検により胚が受けるダメージが少なくなる |
ことが挙げられます。
染色体検査へ
次に、生検で採取した胚盤胞の栄養芽細胞は、染色体検査に出されます。
『FISH法(fluorescence in situ hybridization)』
→染色体の特定の部位を検査することができ、染色体の構造異常、数の異常について検査します。
検査方法は、目的とする染色体の特定のDNA配列だけに結合する蛍光色素をつけたプローブ(DNAの断片)と受精卵由来の細胞を交雑させ、蛍光顕微鏡で標識のついた染色体の部位を確認し、異常を識別します。
FISH法で検査できる染色体は最大12種類と言われています。
『αCGH法(array comparative genomic hybridization)』
→24種類の染色体全てを調べることができ、染色体の構造異常、数の異常について検査します。
受精卵由来(ご自身)のDNAサンプルと正常なDNAサンプルを比較して、染色体の過不足を検出します。
検査方法は、WGA(whole genome amplification:全ゲノム増幅)という方法で、ご自身のDNAと正常のDNAを別々の色の蛍光で標識を付けます。
この2つのDNAサンプルの色素は同量なため、蛍光スキャナで読み取り、正常であれば2つの中間色を発光します。
異常があるとDNA量に相違があるので、発光する色に偏りが出て、この蛍光強度の比較を数値化してグラフ化することで染色体の異常を調べます。
『NGS法(next generation sequencer)』
→次世代シークケンサーとも呼び、24 種類の染色体すべての数を調べることができます。
DNAの順番(塩基配列)の情報を、大量にかつ迅速に読み取り、染色体の数の過不足を調べます。
検査方法は、胚生検で受精卵由来のDNAを抽出し、それをWGAで何万倍にも増幅させた後、一斉にコンピューターに取り込み、染色体のどのあたりの配列なのかを分析します。
受精卵由来のDNAの割合と標準的なDNAの割合を1本1本比較して、多いのか少ないのかを見ることで、染色体の数の過不足を測定できます。
NGS法は実際に読み取ったDNAの断片数を直接数えるため、増減が数の差として明確にとらえられる方法です。
また、技術的に安定しており、再現性の高い診断が可能であり、一度に多くの受精卵を分析できるため、操作もしやすくなっています。
最近では、世界的にNGS法が最も多く使用されている検査法になっています。
当院の患者さんのPGT -A
当院に受診された患者さんの中で、PGT -Aを受けられた方の検査データです。
(許可を得て掲載させていただきました。)
染色体数を調べていくため、上の図は正常を表しています。
2.00 この値が染色体数は2本なのかを示しており、緑の線上にそれぞれの染色体1から22までが並んでいます。
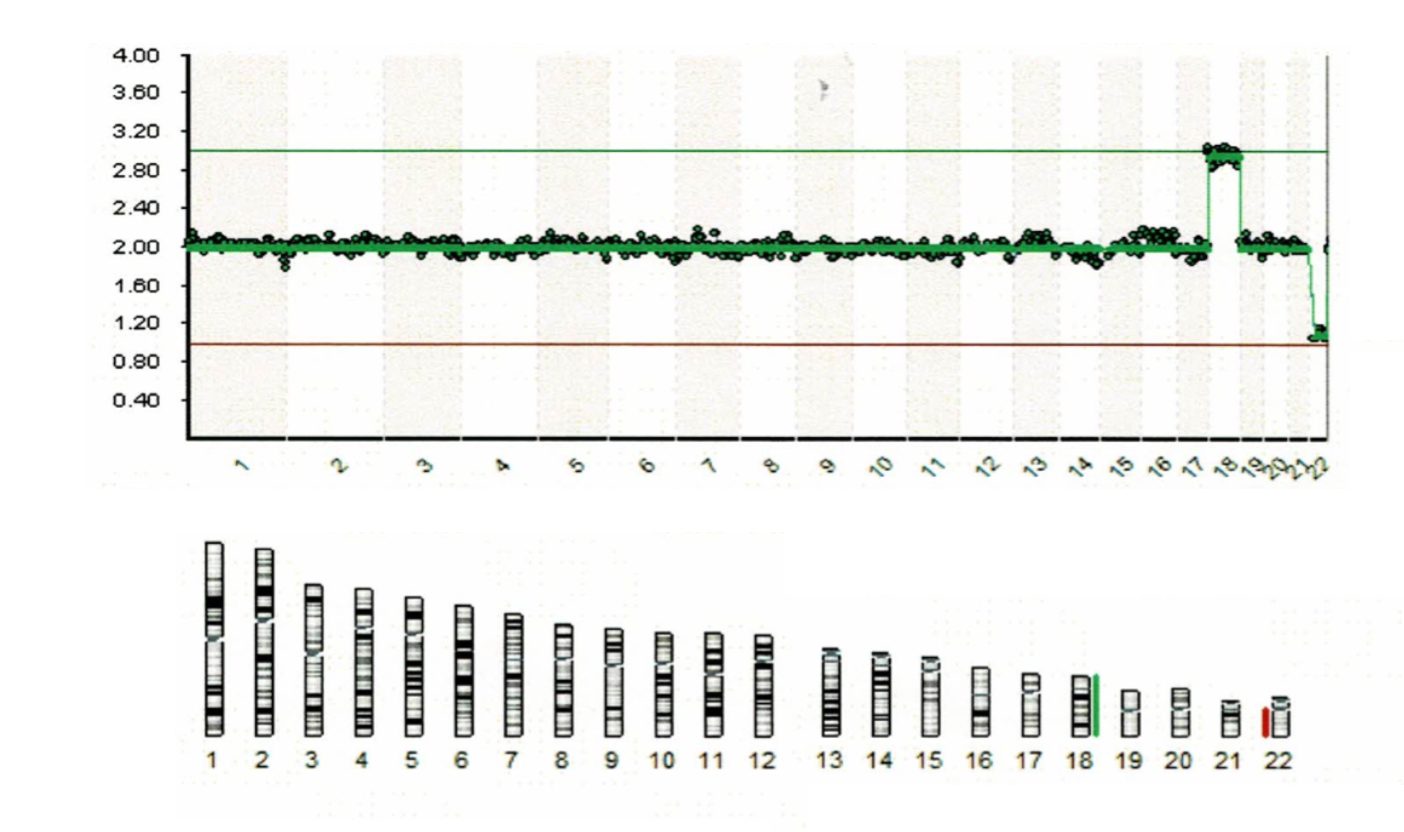 一方で、こちらのデータでは18番目の数字が 2.80 と 3.20 の間、つまり染色体数が3本で1本多いことがわかります。
一方で、こちらのデータでは18番目の数字が 2.80 と 3.20 の間、つまり染色体数が3本で1本多いことがわかります。
これを染色体が3本あることを「トリソミー」と呼びます。
22番目の染色体は赤線のところにきており、こちらは染色体が1本しかない。
こちらは「モノソミー」と呼びます。
この方の場合には、正常な胚を移植され無事にご懐妊されました。
PGT-Aを行う
メリット・デメリット
メリット
| ・正常な胚を選択することによる移植後の着床率の上昇 |
| ・流産率の低下 |
| ・胚移植あたりの生児獲得率の上昇 |
| ・無駄な胚移植や流産を避けることにより、妊娠までの期間が短くなり精神的なストレスがなくなる |
| ・採卵&凍結融解胚移植の費用より安い ※ただし胚盤胞2個以上取れた場合 |
などが挙げられます。
デメリット・注意点
| ・胚生検は少なからず浸襲を伴う(+胚盤胞培養時、胚凍結時) |
| ・採卵あたりの生児獲得率に改善の変化はなかった |
| ・栄養芽細胞と胎児となる細胞(ICM細胞)の染色体が必ずしも同じとは限らない |
さらに、採取した栄養芽細胞と採取してない栄養芽細胞の染色体の構成が一致しているとは限らない=偽陰性、偽陽性の可能性がある。
モザイクとは、身体を構成する細胞の中でも染色体の数がそれぞれ異なっている状態であり、受精卵が異常な染色体の細胞と正常な染色体の細胞の両方を持っている場合を指します。
白と黒の両方を持っているグレーの状態と言ったら分かりやすいでしょうか。
モザイクの原因は、95%が染色体の不分離、5%が分裂期の遅滞とされています。
モザイクのほとんどは減数分裂の過程ではなく、もっと前の起こる体細胞分裂時に発生するため、モザイクの発生頻度と母体年齢との関係は認められていません。
胚盤胞の栄養芽細胞のモザイクの発生頻度は約30〜40%報告されています。
10~20%と報告しているデータもあるので、各病院や検査会社によって差異があるのだと思われます。
また、染色体1本当たりの染色体全体が増減していることをモザイク、染色体の一部が増減していることを部分モザイク(segmental mosaic)と言います。
着床前診断(PGT-A)による
ART成績
28〜41歳の女性を対象に、PGTーA実施群100周期とPGTーA未実施群105周期の成績を比較しました。3日目の分割胚をaCGH法での染色体分析を実施し、胚盤胞移植を行ったものです。
PGT-A実施 PGT-A未実施 着床率 52.8% 27.6% 流産率 2.7% 39.0% 分娩率 52.9% 24.2% 生児獲得までの 平均移植回数
1.8回 3.7回 妊娠までの期間 7.7週 14.9週 (Rubio C, et al : Fteil 107 : 1122-1129 より作成)
染色体異常による流産
妊娠全体を見た時、流産という現象が起こることがあります。妊娠全体の15%と言われており、その原因は、受精卵(胎児)の染色体異常による自然淘汰が80%と言われています。
また年齢を重ねると、卵子の質の低下により受精率の低下、胚盤胞発生率の低下、流産率の低下が起きるとされています。
例)透明体の硬化、囲卵腔の狭小化、表層粒の移動・放出、遺伝子発現の制御の変化、卵成熟因子の減少、紡錘体の拡張、C aイオンの減少 etc... による
女性の年齢と流産頻度の関係性、女性の年齢と異数性胚の発生頻度の関係が同じ傾向で上がっていき、35-39歳の間でさらに加速して上がっていくことが分かっています。
異常の程度にもよりますが、これらの染色体異常を持つ受精卵の多くは受精後から着床前後の早い段階で発生を停止するため、どんなに気をつけていても防ぐことは出来ません。
この染色体異常は、数的異常と構造異常の大きく2つに分けることができます。
構造異常とは、染色体の相互転座やロバートソン転座、染色体逆位、部分欠損や重複、長腕または短腕のみを有する(イソ染色体)などがあり、4〜5%とわずかですが、カップルのどちらかの染色体の構造異常が検出されます。
数的異常とは、本来は2本ペアである染色体ですが、特定の常染色体が3本存在するトリソミーや1本だけが存在するモノソミー、全ての染色体が3本または4本ずつ存在する倍数体などがあります。
トリソミーがほとんどを占め、その中でも16番が最も多く、次いで15番、18番、21番、22番のトリソミーが多いです。
染色体異常のほとんどは、数による染色体異常になります。
流産の80%は妊娠12週までに起き、数的異常を伴う場合は75%は妊娠8週までに、数的異常がない場合は13週に流産のピークが来ると言われています。
最後に、、
子供が欲しいと思った時に妊活・不妊治療のできる期間は限られています。
その限られた時間を、どんな治療法でいくのか、新しい検査や治療はあるのか、何か自分で出来ることはないかなどの情報を知り、治療の選択肢が増えることで、一人でも多くの方の妊娠・出産の手助けが出来るよう、私たちも勉強し提供していきたいと思っております。
(文責:竹永百華)
「PGT-Aの最近の知見 」絹谷正之日本受精着床学会 弟15回ART生涯研修コース
「PGT-A(着床前胚染色体異数性検査)」吉田淳 ,「高齢不妊診療ハンドブック」,医学書院
データから考える不妊症・不育症治療 希望に応える専門外来の診療指針,メジカルビュー社,竹田省,田中温,黒田恵司
公益社団法人日本産婦人科医会WEBより 研修ノート>Ⅱ. 流産の原因>2. 染色体異常
生理学 第3版 2017.1
予約方法
電話予約またはWEB予約
移植直前等、すぐに予約をしたい場合には電話でのお問い合わせをお願いいたします。
WEB予約では予約ができない表示の場合にも直前のキャンセルが出た場合など対応が可能です。
【完全予約制】
WEB予約
(外部リンクへ)
「福岡・不妊鍼灸」IVF(体外受精)凍結胚移植時の着床鍼灸|着床・妊娠維持| 田中はり灸療院
不妊治療に対する鍼灸治療の一つに「IVF(体外受精)の凍結胚移植時に鍼灸治療を行うことで着床率が向上」することがわかってきました。当院では、鍼灸治療とLLLTを併用し…
男性不妊「精子力」乏精子症, 精子無力症の鍼灸&スーパーライザー併用治療 | 田中はり灸療院(福岡・天神)
男性不妊に対する鍼灸治療は、精子の質の改善を狙う鍼灸治療(乏精子症、精子無力症),ED(勃起障害)による射精障害に対しての鍼灸治療を行います。顕微鏡を使っての精子…
妊娠出産に必要な育卵鍼灸
妊娠・出産のために必要な卵子の質の向上
排卵・採卵前の約4か月前から準備
鍼灸✖️スーパーライザー
 着床鍼灸・妊娠維持
着床鍼灸・妊娠維持
「子宮血流の増加」「免疫能へ変化」
凍結胚移植1か月前より準備
移植前後の治療を含め
妊娠週数 8-12週の卒業を目指す